私は糖尿病です【I have diabetes...】
私は糖尿病患者です。管理人が自分の戒め、そして備忘録としてここに糖尿病についての情報・知識・思っていることを綴っています。深い意味はありません。ただ、患者がどのように思い、どのように生活しているかを知って欲しい…。そしてあなたの身近な大切な方の支えになってあげてください。インスリンポンプとは
 そもそもインスリン分泌は、膵臓から常に食事とは無関係に一定量が分泌される「基礎分泌」と、食事により大きく上昇する「追加分泌」の2つのタイプがあります。前者は空腹時の血糖を安定するために必要とされ、後者は食事などで摂取したブドウ糖を肝臓や筋肉、脂肪組織に取り込むために使われます。
そもそもインスリン分泌は、膵臓から常に食事とは無関係に一定量が分泌される「基礎分泌」と、食事により大きく上昇する「追加分泌」の2つのタイプがあります。前者は空腹時の血糖を安定するために必要とされ、後者は食事などで摂取したブドウ糖を肝臓や筋肉、脂肪組織に取り込むために使われます。
この仕組みに近づけたのがCSIIインスリン持続皮下注入法(Continuous Subcutaneous Insulin Infusion)です。CSIIでは、ポンプにより、基礎分泌に相当する微量のインスリンを持続的に注入(基礎注入:ベーサル)し、さらに食前などには、追加分泌分を補給(追加注入:ボーラス)することができます。この際に用いるポンプをインスリンポンプといい、1978年、イギリスで生まれて以来、さまざまな改良が重ねられてきました。
良好な血糖コントロールを実現し、糖尿病合併症の発症・進展をよりよく防止するために、医師の指示に従いインスリン注射量を決め、患者が自ら調整しながら良好な血糖コントロールを目指す「強化インスリン療法」が多く行われています。普通のインスリン治療では、中間型や持効型溶解インスリンを1日に1~2回注射することで基礎分泌を補い、食前に速効型や超速効型インスリンを注射し追加分泌を補いますが、インスリンポンプは、24時間を通じて超速効型インスリンを注入、食事をする時は、インスリンポンプ上のボタンを用いて摂取する炭水化物の量や食前の血糖値に基づく算定値によってさだめたインスリンのボーラス量を追加注入することができます。大きさは一昔前のポケットベルや携帯電話ほどで、皮下に留置された細いチューブとカニューレ(注入セットと呼ばれます)を通してインスリンを注入します。もちろん注入するインスリンの量は、使用者自身が変えることができます。
インスリンポンプ療法は、糖尿病の管理に有用であり、1日の注射回数を減らすことにも役立つ可能性があります。インスリンポンプは携帯できるため、さまざまなライフスタイルに適合しやすいとも言われますが、インスリンポンプを使用する場合も、やはり1日を通じて血糖値を監視しなければなりません。
米国をはじめ、諸外国では、糖尿病のインスリン療法の選択肢の1つとして広く認知されていますが、日本においては、まだ認知度は低く、普及率も低いのが現状です。スティーヴン エーデルマン・カリフォルニア大学医学部教授は、ポンプ療法について「すべての患者向けの治療ではないにしても、インスリン療法を行っており、血糖コントロールが不良でより改善する必要のある患者や、より柔軟なライフスタイルを求める患者には考慮されるべきだ」と述べられています。
強化インスリン療法を行う1型糖尿病患者のうち、インスリンポンプの使用者は世界中で急速に増えており、25万人以上とみられ、使用率は米国、イスラエル、ドイツで15%から20%に達し、オランダ、スウェーデン、フランス、スイスでも10%前後となっています。 日本でもインスリンポンプの診療報酬点数が平成20年度の診療報酬改定で関連する点数が従来の1.5倍に改定され、ポンプの貸与システムも普及しつつあり、現在改めてその存在が注目されるところです。
なぜインスリンポンプが必要となるのか
患者にとって魅力的なのは、インスリンポンプの最近の機種は利便性が向上しており、食事時間の変動や患者のライフスタイルに柔軟に対応できるようになっていることです。時間帯に合わせてインスリン注入量が変わるようにプログラムする機能を使えば、例えば睡眠中に低血糖を起こしやすい人はその時間帯は注入速度を落とし、早朝に高血糖になりやすい人はその時間帯に速度を上げるなどして、血糖値を安定的に維持できますし、運動を行う場合などは一時的に注入速度を落とすこともできます。
インスリン注射などで治療を行っている糖尿病の人で、血糖値が正常の範囲を超えて下回ることがありますが、これがいわゆる低血糖で、糖尿病の治療ではその日の食事の量や内容、運動量の違いなどが影響し、インスリンの量や注射のタイミングがうまく合わないとしばしば起こってしまいます。また、厳格な血糖コントロールを目指すと、低血糖が起こる頻度が高まってしまうことがあります。
低血糖がよく起こる糖尿病患者では、低血糖の原因や症状をよく理解して、低血糖になったときに対応できるようにトレーニングを行うことが必要となりますが、海外ではインスリンポンプ療法により血糖コントロールが改善し、低血糖の発生回数が減ったという報告があります。
英国保健省と国立医療技術評価機構(National Institute for Health and Clinical Excellence: NICE)は、2008年7月にインスリンポンプ療法ガイダンスの改訂版を発表しましたが、そこにはインスリン頻回注射(強化インスリン療法)を行っている12歳以上の1型糖尿病の患者で、低血糖が起こったり、HbA1cが8.5%以上で血糖コントロールをもっと改善する必要がある場合は、インスリンポンプ療法という選択肢があることが示されています。また、2005年より活動をしているDiabetes UKの「インスリンポンプ ワーキンググループ」がまとめた報告書によると、中間型や持効型溶解など作用時間の長いインスリン製剤を含むインスリン注射による強化療法で、良好な血糖コントロールを得られなかった成人の1型糖尿病では、インスリンポンプ療法を考慮するべきだとも示唆されています。報告書では、インスリンポンプ療法の対象となるのは、
①「HbA1c7.5%未満で合併症がない」あるいは「HbA1c6.5%未満で合併症がある」場合で、QOL(生活の質)に深刻な悪影響をもたらす低血糖が頻繁に起こる患者、
②血糖コントロールを改善するために厳格な治療を行っており、そのため深刻な低血糖が起こっている患者
とされています。
Diabetes UKは、インスリンポンプ療法が適用となるが治療を受けられていない患者は5万人以上と推測しており、サイモン・オニール医師は「インスリンポンプがすべての糖尿病患者に勧められるわけではないにしても、治療が必要であったり望んでいる患者にとって、この治療が有用であることはあきらかだ」と強調してます。 糖尿病の治療目的は、網膜症、腎症、神経障害といった合併症を予防し進行を抑え、動脈硬化による心筋梗塞、脳卒中などを防ぎ、健康な人と変わらない寿命を確保すること。長期的にみた場合、合併症のあらわれない時期から血糖コントロールを良好に行い予防することが、医療費を抑制する有効な方法となります。インスリンポンプ療法はインスリン注射による治療に対し医療費は比較的高くなりますが、血糖コントロールを改善し糖尿病合併症を予防できれば、結果として医療費の抑制につながるといわれています。
インスリンポンプ療法の効果とリスク
糖尿病である場合、血中のブドウ糖(血糖)値を管理することが重要です。ポンプ療法により良好な血糖コントロールが困難な患者でも、より厳格な血糖コントロールができるようになるという研究が多く発表されています。
また、インスリンの頻回注射(強化インスリン療法)による標準的な治療法では、毎日のスケジュールに制限が加えられることを困難に感じる患者もいますが、ポンプ療法であれば、最近の機種では3日に1度、注入チューブのセットを交換するだけで済み、毎回の注射の必要がなくななります。米国糖尿病学会(ADA)は、ポンプ療法では「患者はインスリンの作用に自分の生活を合わせるのではなく、生活にインスリンの作用を合わせることができる」とし、有益な治療法だともされています。
インスリンポンプ療法の効果
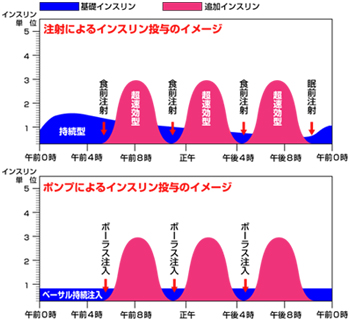 注射療法では、朝起きるとすぐもしくは、眠前(もしくは併用)に持続型インスリンを投与します。しかし、持続型インスリンは吸収が遅く血糖値の予測が難しいのが難点で、さらに変動率は最大52%にものぼります。その点、インスリンポンプは、吸収の速い速効型インスリンを用いるため、簡単に血糖値を予測することができます。速効型インスリンの血糖吸収の変動率は3%以下。ブドウ糖への働きかけ効果も高く安心で、より速やかに血糖値をコントロールすることができます。さらにコントロールの向上は、健康の改善やQOL向上という意味でもあります。
注射療法では、朝起きるとすぐもしくは、眠前(もしくは併用)に持続型インスリンを投与します。しかし、持続型インスリンは吸収が遅く血糖値の予測が難しいのが難点で、さらに変動率は最大52%にものぼります。その点、インスリンポンプは、吸収の速い速効型インスリンを用いるため、簡単に血糖値を予測することができます。速効型インスリンの血糖吸収の変動率は3%以下。ブドウ糖への働きかけ効果も高く安心で、より速やかに血糖値をコントロールすることができます。さらにコントロールの向上は、健康の改善やQOL向上という意味でもあります。
微量のインスリンを持続的に注入するので、注射ではインスリンが注入部分にとどまり液がたまってしまったり、吸収が不安定になるという欠点がありました。しかし、インスリンポンプは数秒毎に少量のインスリンを少しづつ持続注入するので、投与が安定し、こうした心配がありません。
従来の注射法では、早朝のインスリン切れがしばしば問題となりました。インスリンポンプを使えば、夜間から早朝にかけてのインスリン供給が安定することで、一晩中安定した血糖コントロールが可能になり、朝の血糖値が変動することもなく安心です。インスリンポンプを使用することで、
①食事の時間や量を変更することができる
②1日に数回のインスリン注射をしなくてもよくなる
③起床時間の変更にも対応できる
④運動時の微妙なコントロールができるので好きな時に運動ができる
⑤人前での注射が必要なくなる
という比較的制約の少ないライフスタイルが可能になります。
また、シックデイなど特別なときのコントロールも簡単、低血糖の心配が減るということで、さらに目標HbA1cに近づけることができ、糖尿病関連の合併症リスクが軽減します。
インスリンポンプ療法のリスク
ポンプ療法では、注入用の針を皮下に穿刺し、柔らかい注入チューブでポンプ機器本体とつなげた状態が1日24時間続きます。入浴時や水泳など短時間の運動時には、注入チューブと留置管を簡単な操作で外すことができますが、留置管は肌に固定されたままになります。ポンプ機器はさまざまな改良が重ねられ違和感は軽減されてきていますが、現在治療に使われている機器は本体の重量が100g程度、やはり面倒でうっとうしいと感じる方もいらっしゃいます。
また、ポンプ療法でも注射療法と同じように1日数回の血糖自己測定を行い、その結果を自分の血糖コントロールに反映できる能力が求められますが、体重増加が起こる場合もあます。
機器の電池が切れたりチューブが詰まったり外れると、インスリンが注入されなくなり、高血糖症(ケトアシドーシス)が起こるおそれもあるため、治療の意味をよく理解し、機器の操作を適切に行いトラブルへの対処ができるようにすることが求められます。
さらに通常のインスリン注射に比べ高価な治療法となるため、この点もまだまだリスクといえるでしょう。
インスリンポンプ療法を受ける
 インスリンポンプ療法は、糖尿病の管理に役立ち、数多くの糖尿病患者さんの健康とクオリティ・オブ・ライフ(QOL)の改善に役立ってきました。しかし、すべての人に適切というわけではありません。また、機械さえ身につけていれば血糖コントロールがよくなるというものではありません。効果は実証されていますが、使用にあたっては、①厳格な血糖コントロールの重要性を理解し、治療への意欲や熱意がある②インスリンポンプのしくみを理解し操作することができ、トラブルに対処できる③常にポンプを装着するというストレスに耐えることができる、または対処することができる④1日4回以上の血糖自己測定ができ、その結果を血糖コントロールに反映させることができる⑤清潔操作を行うことができる⑥重度の視力障害・聴力障害がない⑦重度の糖尿病合併症がない⑧家族の理解と協力が得られる⑨医療者側がインスリンポンプ治療に習熟し常にサポート体制をとることができる、という以上の項目にあてはまっていることをご確認ください。
インスリンポンプ療法は、糖尿病の管理に役立ち、数多くの糖尿病患者さんの健康とクオリティ・オブ・ライフ(QOL)の改善に役立ってきました。しかし、すべての人に適切というわけではありません。また、機械さえ身につけていれば血糖コントロールがよくなるというものではありません。効果は実証されていますが、使用にあたっては、①厳格な血糖コントロールの重要性を理解し、治療への意欲や熱意がある②インスリンポンプのしくみを理解し操作することができ、トラブルに対処できる③常にポンプを装着するというストレスに耐えることができる、または対処することができる④1日4回以上の血糖自己測定ができ、その結果を血糖コントロールに反映させることができる⑤清潔操作を行うことができる⑥重度の視力障害・聴力障害がない⑦重度の糖尿病合併症がない⑧家族の理解と協力が得られる⑨医療者側がインスリンポンプ治療に習熟し常にサポート体制をとることができる、という以上の項目にあてはまっていることをご確認ください。
すでに血糖値を定期的にチェックし、血糖値やインスリン使用量をノートなどに記録し、カーボカウントを行い、医療機関を定期的に受診している場合、あなたはインスリンポンプ療法の理想的な候補者と考えられます。いままで糖尿病を積極的に管理していない場合でも、まずは糖尿病専門の医師や看護師、療養指導士に、自分がインスリンポンプ療法の候補者となりうるかどうか相談してみましょう。
インスリンポンプの使用を始める前には、必ず医師や看護師と話し合い、その使用方法・いろいろな場面での活用法についてのトレーニングを十分受けることが重要です。看護師や糖尿病療養指導士によるポンプのトレーニングは、1度ではなく何度も行われることがあります。トレーニングではインスリンポンプを自分自身のライフスタイルや治療目的にどう適合させるかを学ぶことが重要です。また、注入セットが機能しなくなって数時間インスリン注入できなかった場合には、生命を脅かす合併症が生じる恐れがあることも知っておく必要があります。
血糖値の急激な変化は身体にとって過酷で、食事や日常的な活動ができなくなる可能性があります。インスリンポンプは、患者さんの血糖変化の傾向や生活に合わせて30分ごとに0.05単位刻みで医師によってプログラムされたインスリン量を24時間持続的に注入したり、食事や高血糖でインスリンの追加が必要な場合に簡単な操作で0.1単位刻みで投与できる機能を有しています。血糖コントロールが向上すると、健康の維持、合併症の回避、より充実した生活が可能になります。
インスリンポンプを使用したい場合は、まず医師に相談してください。現在の医療制度では、インスリンポンプは保険診療の範囲内で血糖測定器等と同じように病院から患者さんに貸与される形で提供されています。
設定方法
体の機能を正常に保つため、24時間、持続的に注入する基礎注入量を設定します。また、運動時には基礎注入量を減らします。血糖値が下がりすぎないよう、基礎注入量を下げれば、運動しても低血糖症の心配はありません。
食事に応じて追加インスリンの量を増減します。食事の内容や量、時間次第で追加インスリンの量を調節すれば、簡単に血糖値をコントロールできます。
シックデイ(病気や感染症)のときは、血糖値が高くなりすぎないように基礎注入量を増やします。
大切な注意事項
ポンプには複数の安全性アラームが付いていますが、インスリンが注入セットから漏れたり、その薬効を失ったりした場合には検出することはできません。そのため、1日に少なくとも4回は血糖値を測定することが不可欠です。血糖値が異常値を示した場合は、ポンプおよび注入セットをチェックし、必要なインスリン量が注入されていることを確認してください。
ポンプは防水性ですが、入浴、水泳などで水中に入れることはできません。誤ってポンプを水に浸してしまった場合には、ユーザーガイドなどを参照して対処してください。
インスリンポンプに使用する電池は、必ず推奨された種類の電池を使用しましょう。見た目の大きさや形が同じであっても、推奨された種類の電池でなければポンプは正常に動きません。
場合によっては、患者さんご自身から相談した医療従事者に、インスリンポンプを他の患者さんに使用した経験があるかどうかたずねなければならないこともあります。患者さん向けの情報提供イベントに参加することを検討したり、インターネットで必要な情報を集めたりすることも必要です。
インスリンポンプ治療と生活
 インスリンポンプの使用に際しては習得しなければならない操作・手技やトラブル時の対処などが求められます。そのかわりインスリンポンプを付けて生活すれば、他にはないレベルのクオリティ・オブ・ライフ(QOL)とコントロールが得られ、心配が減りより充実した生活が送れる可能性が高まります。
インスリンポンプの使用に際しては習得しなければならない操作・手技やトラブル時の対処などが求められます。そのかわりインスリンポンプを付けて生活すれば、他にはないレベルのクオリティ・オブ・ライフ(QOL)とコントロールが得られ、心配が減りより充実した生活が送れる可能性が高まります。
インスリンポンプを使った治療や生活に慣れるまでには、少し時間がかかることがあります。常にポンプが身体に付いていることに慣れなければなりませんし、食事前のポンプ操作によるインスリン投与にも慣れる必要があります。しかし、いったんインスリンポンプでの生活に慣れてしまえば、その違和感やポンプ操作もいちいち気にならなくなると思われます。
日常生活
インスリンポンプをつけての生活は、1日数回の注射をしながらの糖尿病生活とは異なり、生活パターンや体調に合わせて食事、睡眠、運動を、より調整しやすくなります。
運 動
運動は、運動そのものが体内でのインスリン効果をさらに適切にしてくれるため糖尿病治療の一つであり健康維持の鍵でもあります。
インスリンポンプ使用時においては運動時に一時的に基礎インスリン量を少なめに設定したり、一時的にポンプを身体からはずしたり、運動中に低血糖が起きにくいように調整することが容易になりますが、いろいろな運動を始める前には、必ず医師に相談するようにしましょう。
旅 行
インスリンポンプをつけて旅行する場合は、予備の電池、インスリン、関連用品、血糖測定器、非常用のインスリンペンまたは注射器などが必要になるので必ず事前に計画を立てましょう。
航空機で旅行する場合は、インスリンや関連用品を機内持ち込み手荷物に入れるようにし、さらに、すべての薬剤および用品の処方箋などを持参するとよいでしょう。
時差がある海外への旅行でも、インスリンポンプの日付時刻の設定を現地のものに切り替えるだけで、よりスムーズにインスリン調整をすることができます。
空港セキュリティ
空港でセキュリティチェックを受ける場合、空港の金属探知器で 損傷を受けることはありませんのでわざわざ取り外す必要はありません。
必要であれば、警備員に申告してボディチェックと目視検査をしてもらいましょう。インスリンポンプは皮膚に取り付けられているため、取り外せないことを説明してください。不安であれば事前に航空会社に問い合わせておくとスムーズでしょう。
レントゲン・CT・MRI
レントゲン写真、CTスキャン、MRIまたはその他の放射線治療を受ける場合は、必ずポンプを身体から外しましょう。
ポンプ以外のインスリン注射手段の必要性
機器のトラブルや故障、災害時などに備えて、ポンプ以外のインスリン注射手段(ペン型注射など)を必ず用意しておきましょう。またそれらを使用する場合には、インスリンの種類や注射量などは必ず医師の指示を受けましょう。
製品サポート
インスリンポンプのメーカーは、365日24時間体制で電話による製品サポート(操作・使用方法のご案内、トラブルの原因確認や対処方法)を提供していますので、不具合等の場合は利用することができます。もちろんかかりつけの病院、医師にも、必ず報告してください。
インスリンポンプのQ&A
手術を受けなければならないの?
インスリンポンプを使用するには、まず手術が必要だと誤解している人がいます。これは全く事実とは異なります。インスリンポンプは、小型携帯電話か携帯音楽プレーヤーほどの大きさの小型医療機器です。ベルトの上や衣服のポケットに入れて装着することができ、皮下に留置された細いチューブを通してインスリンを持続的に注入します。
インスリンポンプさえ付ければ血糖コントロールが良くなるの?
インスリンポンプを適切に使用するためには、使用法についてのトレーニングを受ける必要があります。食事時と就寝前に血糖値をチェックし、どのくらいの食事量や炭水化物を摂取するかを判断して、これらの数値をインスリンポンプに入力したりボタン操作しなければなりません。そうすれば、インスリンポンプが個人に合わせて医師の指示でプログラムされた設定に基づき、インスリン注入量等を予測し、アドバイスしてくれます。
誰でもインスリンポンプを使用できるの?
インスリンポンプの適応は、インスリンが必要な状態にある糖尿病の人です。インスリンポンプに最適な人は、ポンプの使用法を進んで学ぶ意思を持ち、強力なサポートチームを有し、身体的かつ精神的にポンプを自分自身の生活に組み入れる準備ができている人です。
インスリンポンプと注射の違いは?
持続型インスリンは、予測が困難な速度で吸収されることがあります。これが毎日の血糖値が大きく変動する理由の1つです。インスリンポンプは、持続型インスリンよりもはるかに予測しやすい超速効型インスリンを用います。さらに、インスリンポンプは持続的かつ正確で、個人のニーズに合わせて1日中変化しうるインスリン必要量を微量に調整・注入します。インスリンポンプによる治療が適切かどうかは、必ず医師にたずねましょう。
装着に慣れるまでにどのくらいかかる?
シャワーを浴びる時や朝服を着る時、夜寝る時などは、ポンプの存在が気になりやすいと言われています。個人差がありますが、新しいインスリンポンプに慣れるのは、新しい靴に慣れるのに似ているかもしれません。
どこに注入セットを挿入するの?
腹部、腰、お尻、大腿部、二の腕など、皮下脂肪が多い部位に注入セットをセットすることができまが、インスリンの吸収率が最も安定しているという理由から、腹部が適しているでしょう。満足のいく場所を見つけるため、いろいろ試してみなければならない場合もあります。
インスリンポンプの装着は不快じゃないの?
新しいインスリンポンプの装着に慣れるまでには少し時間がかかります。ポンプを使用し始めた当初には、挿入部位やポンプを装着することに違和感を覚えることがあります。しかし、いったんポンプの装着に慣れると、ボーラス注入操作やインスリンセットの交換が必要となるまで、ポンプのことを忘れているかもしれません。
挿入部位に違和感はないの?
はじめてポンプを使用し始めた頃には、若干の違和感を感じる可能性があります。しかしポンプの装着に慣れてしまうと、次の注入セットの交換が必要になるまで、その存在を忘ることすらあります。挿入部位やその周辺に違和感がある場合は、赤くなっていたり、炎症を起こしたりしていないかどうかをチェックし、その部位での使用を中止して医師に相談してください。
寝ている間はどこに装着したらいいの?
使用されている方の中には、ポンプをベッド上の自分の隣に置いている方もいますし、ベッドサイドテーブルに置いたり、ポンプ専用クリップでパジャマに留めたり、ポケットに入れたりする人もいます。また、ポンプを枕の下に置いている人もいます。自分の場合は、長めの腹巻を二つに折り曲げてその中に挿入しています。
つけたままで入浴や水泳はできるの?
インスリンポンプは防水性ですが、水で濡らさないようにしなければなりません。入浴中はポンプを取り外す人もいます。専用のシャワーパックに入れて、首にかけたままシャワーに入る人もいます。チューブは入浴、シャワー、水泳をするために簡単に取り外すことができ、最長で1時間程度ならば身体から外すことができます(ポンプを外している時間の対処については医師に相談してください)。
壊れた場合はどうするの?
「ポンプが壊れたかな?」と思われる場合は、すぐに病院、医師に連絡しましょう。そのほかポンプの製造メーカーの24時間サポートラインに連絡し、オペレーターに状況を伝えて故障かどうかを確認することができます。
|
関連リンク
|
|---|
Copyright ©1998-2010 Shooting-gallery. All Rights Reserved.